コンテンツ
オンライン版2020年10月3日掲載
概要
免疫系の強化を実践しても、重症急性呼吸器症候群新型コロナウイルス(SARS-CoV-2)に感染しないという保証はないが、侵入してきた生物に対する免疫反応の有効性を高めるための適切な対策を講じれば、多くのウイルス感染症の可能性と重症度を大幅に軽減できることを示唆する証拠がある。エビデンスに基づく公衆衛生対策としては、隔離、物理的な距離の取り方、マスクの着用、石鹸と流水による頻繁な手洗い、顔を触らない、ワクチンの接種などが挙げられる。しかし、いったん感染すると、回復には外来生物を駆逐する宿主の免疫力に頼ることになり、COVID-19管理ガイドラインでは対症療法が中心的な管理戦略となっている。研究者たちは、重度のCOVID-19の有病率と死亡率は、既往症のある人で最も高いことを観察している。これらの既往症の80%は生活習慣に関連している。また、適切なライフスタイルの変化を取り入れることで免疫系を強化するという科学は、特にCOVID-19の疑いのある症例や確定した症例の間では、まだ進化している。この記事では、COVID-19を含むウイルス感染症に対する免疫反応について簡単に説明し、生活習慣病対策の中核となる健康的な生活習慣を実践することで、感染症に対する免疫反応を強化できるというエビデンスについて言及している。これにより、COVID-19の転帰が改善される可能性がある。そこで我々は、COVID-19の管理において考慮すべき、エビデンスに基づく具体的な生活習慣への介入方法を提案する。
キーワード
COVID-19,健康的な生活習慣、免疫系、生活習慣介入、SARS-CoV-2,支持療法、ウイルス感染症
1. 序論
世界は 2019年の夕暮れと2020年の夜明けを、新たな公衆衛生上の課題とともに終えた。中国の武漢で検出された、壊滅的かつ急速な死亡者を伴う原因不明の肺炎が 2019年12月31日に世界保健機関(WHO)に初めて報告された。1 新しいウイルスであるSARS-CoV-2が、世界の人々を苦しめている新しいウイルス疾患、新型コロナウイルス感染症(COVID-19)の原因として特定された。2 この病気が発生して以来、第1相試験では有望視されているものの、まだ承認されたワクチンはなく、またワクチンの可能性も保証されていない。3 抗ウイルス剤が効く可能性があり4,デキサメタゾンが酸素吸入や集中治療を受けている患者の死亡率を改善するという証拠が出てきた。5 しかし、一般的な支持療法と対症療法は、エビデンスが急速に進展しているにもかかわらず、依然として中核的な推奨事項である。2 , 6 COVID-19患者に対する現在の支持療法は、罹患者の免疫系の回復力を最適化する可能性のある、エビデンスに基づく包括的な手段で構成されていれば、完全回復という望ましい目標を達成する上で、より効果的であると考えられる。
COVID-19の臨床症状は、大きく3つの段階に分けることができる。すなわち、ウイルスが検出されるか否かにかかわらず無症状の潜伏期間であるI期、ウイルスが存在する非重症の症状期間であるII期、そして高いウイルス量を伴う重症の呼吸器症状期間であるIII期である。これまでの統計では、COVID-19患者の大部分は、ウイルスの寛解に至る前にステージIまたはIIに入ったと考えられている。これまでのデータでは、約85%の患者がCOVID-19から大きな症状を伴わずに完全に回復することが示唆されている。現在のCOVID-19の臨床管理における主要な戦略は、I期からIII期への病状の進行を防ぐことである。7 研究者や臨床医は、COVID-19があるステージから別のステージへと進行する要因をすべて研究している最中ではあるが、新たに得られた遺伝学的および臨床的証拠から、重症急性呼吸器症候群(SARS)ウイルスや中東呼吸器症候群(MERS)ウイルスなど、かなりよく研究されているコロナウイルスと同様の臨床経過をたどっていることが示唆されている。8 これらのコロナウイルスの研究から得られた情報によると、宿主の免疫系がこれらのウイルスの病気の進行と転帰に主要かつ重要な役割を果たしていることが示唆されている。8 したがって、COVID-19の感染・進展には、効果的な免疫反応が不可欠であると考えられる。免疫反応の低下は、高齢者や免疫不全者、慢性疾患を併発している人にこの病気が重症化する理由の1つと考えられている。したがって、宿主の自然免疫および適応免疫を強化する可能性のある支持療法は、COVID-19の病気の進行と予後に大きなプラスの影響を与える可能性が高いと言えるであろう」と述べている。
2. ウイルス感染に対する一般的な免疫反応についての簡単な説明
体はほとんどすべてのウイルス感染に対して、マクロファージや場合によっては好中球のような特定の炎症細胞を集めて活性化することで反応する。その結果、細胞傷害性サイトカイン、カチオン性タンパク質、脂質メディエーター、メタロプロテアーゼ、酸素バースト成分など、さまざまな炎症性分子や組織傷害性分子が放出されることになる。その結果として生じる組織損傷の程度と重症度は、通常、自然免疫系と適応免疫系によって修正され、最終的には感染症の臨床結果を決定する重要なプロセスとなる。9 具体的には、宿主の自然免疫系は、IL-10やTGF-βなどの抗炎症性サイトカインやリゾルビンやガレクチンなどのメディエーターを産生することで、ウイルス感染の悪影響に対抗する。これらは主に、炎症性サイトカインやケモカインの産生、主要組織適合性複合体クラスIIの発現を阻害し、炎症性サイトカインの産生につながる多くのシグナル伝達経路にも干渉する。9 また、インターフェロンガンマ(IFN-α)が産生され、マクロファージとナチュラルキラー/細胞傷害性細胞(NK細胞)を活性化し、ウイルスと感染細胞をそれぞれ破壊する。10
ウイルス抗原に対する適応免疫は、細胞障害性Tリンパ球-CD8+細胞の活性化によって動き出し、感染した細胞やウイルスを溶かして細胞障害性を発揮する。適応免疫系では、CD4+細胞も活性化され、B細胞と協力して抗体を産生する10。抗体は、ウイルスに結合して、ウイルスが非感染細胞に侵入するのを防ぐ。抗体は、ウイルスと宿主細胞の結合過程を阻止することで、(過去の感染や免疫によって)感作された宿主への一部のウイルスの再感染に対する基本的な保護的役割を果たす。10 宿主とウイルスの相互作用には、ウイルスの量、感染経路、宿主の年齢、宿主の遺伝的感受性、他の薬剤との同時感染、交差反応性薬剤への過去の暴露など、他の要因も重要な役割を果たしているが、宿主の効果的な免疫反応は、ウイルス感染の感受性、期間、重症度、そして最終的な臨床転帰を決定する上で特に重要である。9 , 10
3. COVID-19に対する特異的免疫反応
COVID-19に対する特異的な免疫反応については、すでに初期の研究が行われており、知識も飛躍的に増加している。今のところわかっているのは、SARSコロナウイルスの病原性や毒性は、活性化したマクロファージやTh1免疫細胞内の細胞質内NLRP3フラマソームがウイルスによって活性化されることで発現するということである。そして、このインフラマソームは、IL-1BやIL-18などの炎症性サイトカインを放出し、これがSARS-CoV-2の病原性と症状を引き起こす原因となる病原性炎症を決定する。11
また、COVID-19に対する宿主の免疫反応は、SARS-CoV-1やMERS-CoVなどの他のコロナウイルスと同様であるという主張は、感染患者を対象とした研究でも裏付けられている(図1参照)。8 中国で確認されたCOVID-19患者を調査した研究によると、体の反応として、総好中球数(38%)血清IL-6(52%)C反応性タンパク質(CRP;84%)が増加する一方、総リンパ球数(35%)が減少したことが明らかになっている。また、中国の集中治療室(ICU)のCOVID-19患者を対象とした別の研究でも、同様に総好中球の増加と総リンパ球の減少が認められ、これらは疾患の重症度や死亡と相関していることが明らかになった。さらに、血漿中の多くの自然免疫系サイトカイン、IP-10,MCP-1,MIP-1A、TNF-αの濃度が高かったのである。8 イギリスのCOVID-19患者の集中治療監査に関する報告でも、感染前の健康状態が、COVID-19の重症例に対する宿主の感受性を決定する重要な要素であることが示されている。12
図1 SARS-CoV-2感染時の宿主の免疫反応の提案
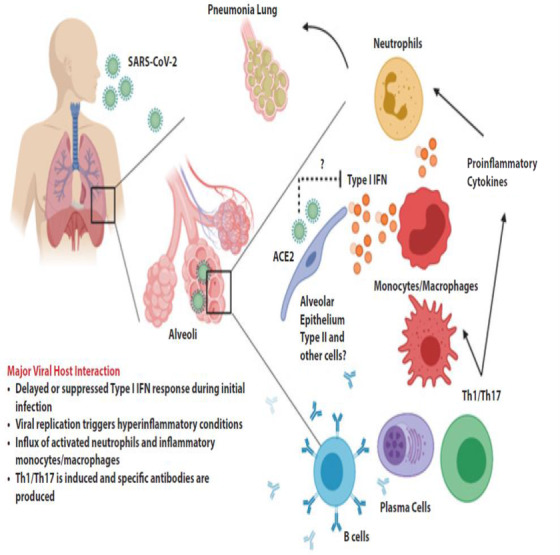
SARS-CoV-2と遺伝子構成が似ているコロナウイルスであるSARS-CoV-1やMERS-CoVに関する他の研究では、適応抗体反応の遅れや弱さが重篤な臨床転帰と関連することが示唆されている。8 さらに、試験管内試験プラークアッセイで行われた別の研究では、COVID-19患者の血清(抗体を含む)が、アッセイ中のすべてのSARS-CoV-2ウイルスを中和する効果があることが示された。8 また、重症のCOVID-19患者では、軽度または重度のサイトカインストームがあることを示唆するデータもあり、これも重要な死亡原因となっている。13 また、血漿中のC-CRP濃度が肺病変の程度と正の相関を示し、COVID-19の重症度を反映するという研究結果もある。14 , 15
COVID-19において有害な免疫反応が直接的な役割を果たしていることとは別に、基礎的な慢性疾患の多くにおいても免疫系が中心的な役割を果たしていることが研究で明らかになっている16。16 免疫系の不適応から生じる炎症は、これらの慢性変性疾患のほとんどにおいて、病理学的プロセスの中心的な原動力となっているようである。16 この炎症プロセスは、皮膚、内分泌腺、腸、肺、腎臓、筋骨格系、心血管系など、ほぼすべての器官系に影響を及ぼす傾向がある。16 このような免疫学的不適応は、長期的には、動脈硬化、高血圧、がん、てんかん、アルツハイマー病、パーキンソン病、多発性硬化症、肝硬変などの慢性疾患の原因となる。16 その結果、COVID-19の特徴である炎症促進プロセスは、これらの慢性疾患を併発しているほとんどの疾患の根本的な炎症プロセスを悪化させる可能性がある。
これらの臨床的知見は、COVID-19の病気の進行と重症度、および考えられる基礎的な慢性疾患は、高度に炎症性のサイトカインとプロセスによって決定される可能性が高いことを示唆している。COVID-19の疑いのある段階や非重症の段階では、炎症性プロセスに対抗し、疾患の転帰をポジティブに修正する上で重要な役割を果たすため、免疫系の自然および適応性の抗炎症プロセスを強化することが重要なステップとなる。8 したがって、宿主の免疫系を高めることが、この病気の重要な管理戦略となるはずである。10 しかし、III 期の COVID-19 症例では、強力な免疫系が有利に働かない可能性があることは注目に値する。10 この段階では、サイトカインストームの治療やその他の適切な臨床管理を優先して考えるべきである。13
4. 生活習慣病の治療的介入。エビデンスに基づいたサポートケア戦略
健康的なライフスタイルと免疫機能の向上を関連付ける科学はまだ発展途上であり、ライフスタイルの改善と免疫系の改善の間の一貫した因果関係はまだ解明されていない17 , 18。17 , 18 また、COVID-19 患者のライフスタイルを最適化することで得られる可能性のある臨床上の利点については、公表されている情報が限られている。しかし、入手可能な証拠によると、感染症患者、特にウイルス由来の感染症患者が健康的なライフスタイルを実践することで、免疫システムが向上し、病気の期間が短縮される可能性がある。また、不健康な生活習慣の一部(食生活の乱れ、運動不足、ストレス、喫煙、アルコール、孤独、睡眠不足など)は、免疫システムを著しく低下させ、感染症にかかりやすくなることを示唆する証拠もある。18
さらに、健康的なライフスタイルの実践は、特定の感染症の予防や治療において、免疫系を強化するための重要な第一手段であると多くの臨床医が考えている。18 また、健康的なライフスタイルは、免疫力を自然に維持するために個人が採ることのできる唯一の最も重要なステップであると考えられている。18 これは、免疫系を含む人体のシステムが、環境からの攻撃から守られ、健康的なライフスタイルの選択によって強化され、調和とバランスのとれた状態で機能しているときに、より効果的に機能するからである。18 , 19 例えば、初期の研究報告によると、肥満(免疫系やその他の体のシステムに大きな負担をかける状態)は、入院の可能性を2倍にし、COVID-19の転帰を悪化させる可能性があるとされている。20 , 21 ボリス・ジョンソン首相は、集中治療を必要とする重篤な病気になったのは、自分の体重とBMI(body mass index)が高いことが原因だと報告されている。20 これまでの COVID-19 研究から得られたエビデンスによると、栄養不良、喫煙、肥満、関連疾患などの不健康な生活習慣が転帰の悪さにつながっていることがわかっている。18
免疫強化の可能性に加えて、健康的なライフスタイルの実践が患者の全般的な幸福に重要な役割を果たしていることを示唆する情報も得られている。COVID-19と遺伝子的に類似した疾患、主にSARSやMERSの過去のパンデミックを参考にすると、呼吸器系の主な機能障害に加えて、Coronavidaeファミリーによる肺外症状が存在する可能性がある。22 例えば、ほとんどのコロナウイルスでは、急性および慢性の心血管症状や合併症が臨床症状として現れる可能性がある。22 既往の心血管疾患が悪化し、有害な臨床転帰をもたらす可能性もある。22 糖尿病、高血圧、肥満、喘息、慢性閉塞性肺疾患、癌などの他の併存疾患も、コロナウイルスによって間接的に悪影響を受ける可能性がある。21 , 23 これらの理由から、COVID-19のようなコロナウイルスの理想的な臨床管理ガイドラインは、免疫システムだけでなく、患者の全体的な健康と幸福を最適化することを目的とした包括的なライフスタイルの変更から構成されるべきである。免疫力を強化し、全身の健康状態を改善するために、科学的に合意された生活習慣の改善策を単独または組み合わせて以下に示す。
4.1. 栄養
栄養と免疫の間には関連性があると考えられており(特に高齢者)この関連性は様々な経路で辿ることができる。18 第一に、免疫細胞が侵入してきた感染症に効果的に対応するためには、食物からの十分なエネルギー供給が必要である。24 第二に、「活性化」した免疫系は、感染期にはエネルギー需要をさらに増大させ、例えば、発熱時には基礎エネルギー消費量が増大する。25 第三に、免疫グロブリン、サイトカイン、急性期タンパク質などの質の高い免疫タンパク質を生成するためには、十分な量のアミノ酸が必要である。第4に、免疫細胞のヌクレオチドや核酸の合成には、鉄、亜鉛、マグネシウムなどのミネラル類が十分に必要であり、ウイルス感染時の組織損傷を抑えるために必要な抗酸化防御機構をサポートするためには、ビタミン類(ビタミンCやビタミンEなど)も十分な量が必要である。24
一つの微量栄養素が複数の多様な免疫学的効果を発揮することがある。例えば、ビタミンEの場合、抗酸化剤、プロテインキナーゼC活性の阻害剤、感染時の効果的な免疫反応のために酵素や輸送タンパク質と相互作用する可能性があるなど、複数の役割を担っている。25 一部のビタミン(ビタミンCなど)の抗酸化作用は、酸化ストレスが増大しやすい重度のウイルス感染時に特に重要であると考えられる。24 また、一部の微量栄養素(ビタミンAやDなど)は、十分な量が摂取できれば、免疫細胞の遺伝子発現を直接制御し、抗ウイルス機能を最適化することができる。24 , 26
これに比べて、栄養不足の食事を長期間にわたって摂取すると、最終的には栄養失調の状態になり、免疫系に複数の直接的な悪影響を及ぼし、COVID-19のような感染症の罹患率や重症度が高くなる可能性がある。18 , 27 さらに、不健康な食生活(糖分、トランス脂肪酸、飽和脂肪酸が多く、複合糖質、食物繊維、微量栄養素、ポリフェノールやオメガ3多価不飽和脂肪酸などの生理活性分子が少ない食生活)は、免疫系やその他の細胞(脂肪細胞など)がこれらの種類の食物に不適応になることで生じる、恒常的な低悪性度の全身性炎症の促進と関連している。25 このような状況は、COVID-19などの感染症に対する免疫反応を弱めたり、病気の重症度を高めたりする可能性もある。
さらに、COVID-19患者の腸管粘膜にウイルスが直接感染すると、腹痛、吐き気、嘔吐、下痢などの消化器症状を引き起こす可能性があることが研究で解明されている。オランダのユトレヒト、ロッテルダム、マーストリヒトにあるフブレヒト研究所の研究者らは、コロナウイルスSARS-CoV-2が腸の細胞に感染し、そこで増殖することを発見した。28 抗ウイルス剤や抗感染症剤の使用により、胃腸症状が出ることもある。その結果、腸内の微生物バランスが崩れ、腸内のプロバイオティクス(乳酸菌やビフィズス菌など)が大幅に減少することが考えられる。このようなCOVID-19患者の腸内微生物バランスの乱れは、さらに細菌の移入や二次感染を引き起こす可能性がある。29 したがって、COVID-19症例の管理では、主に十分な健康的な栄養補給によって、腸内微生物の生態系のバランスをできる限り維持することが重要である。29 さらに、不健康な食生活は、プレバイオティクスとプロバイオティクスを枯渇させ、腸内細菌叢を改変し、両者のバランスに歪みを生じさせる。これは、栄養不良が免疫に影響を与え、感染症の重症度を変化させるもう一つの方法である。栄養状態が最適であれば、プレバイオティクスとプロバイオティクスのバランスは取れている。24 しかし、免疫を促進する栄養素の多くは、栄養補助食品ではなく、健康的な食品から摂取することでバイオアベイラビリティが最適化される。30
専門家の間では、様々な感染症に対する免疫学的効果を高めるための最適な栄養とは、免疫細胞の機能を効率的にサポートし、病原体に対して効果的かつ迅速な反応をシームレスに起こし、慢性的な炎症を防ぐことができるような栄養であると考えられている。25 このタイプの栄養学に最も適しているのは、野菜と果物を定期的に摂取することに主眼を置いた食事パターンであり、ホールフードプラントベースダイエットや地中海食などが挙げられる。これらは、新鮮な野菜、果物、豆、レンズ豆、全粒穀物、ナッツ、種子、魚、そして「健康的な」食用脂肪を毎日摂取することを重視し、砂糖、不健康な脂肪、塩分を大幅に避ける食生活である。25, 31, 32, 33 これらのタイプの食事は、食物繊維が豊富で、栄養価が高く、抗酸化物質が豊富で、炎症を引き起こす食品(トランス脂肪酸や砂糖など)が非常に少ないため、炎症を抑えるのに非常に効果的である。25, 32, 33, 34 他のタイプの食事と比較して、フラボノイドも豊富に含まれている。フラボノイドは、NLRP3インフラマソームのシグナルを減少させ、その結果、NF-kB、TNF-a、IL-6,IL-1B、IL-18などの炎症を引き起こす細胞の発現を減少させることが試験管内で確認されている。11
4.2. 身体活動
免疫系は定期的な身体活動に反応することが明らかになっているが、その程度と期間は作業負荷による生理的ストレスの程度を反映している。34 , 35 60分未満の中強度および高強度の有酸素運動では、組織マクロファージの抗病原体活性が活性化され、免疫グロブリン、抗炎症性サイトカイン、好中球、NK細胞、細胞傷害性T細胞、CD8+ Tリンパ球、未熟なB細胞の再循環が促進され、これらの細胞はすべて免疫防御活動と健康な代謝に重要な役割を果たす。35 一週間のうちほとんどの日に運動をしていれば、これらの一時的な運動による免疫活動の総合的な効果により、病原体に対する免疫モニタリング機能が強化され、全身の炎症が低下する。これは、ウイルスを含む感染症の予防と治療において重要なプロセスである。35 いくつかの無作為化臨床試験や疫学研究では、中強度の運動と感染症、特に上気道感染症(URTI)の発症率との間に逆相関があることが一貫して支持されている。35 代謝面では、適度な運動は、直接的な抗炎症作用を持つプロセスであるIL-6の急性の上昇を誘導し、長期的にはグルコースと脂質の代謝を改善する。35
定期的な中強度の身体活動/運動によるその他の抗炎症効果には、炎症性シグナル伝達経路の制御の全般的な改善、IL-1raとIL-10の産生を刺激する筋ミオカインの放出、機能不全の脂肪組織の減少と酸素化の改善、自然免疫機能の向上、およびオキシリピンのバランスの改善などが含まれる。35 免疫系への直接的な効果以外にも、定期的な身体活動は、心血管の健康、血圧、体重管理の改善にもつながる。これらは、免疫系の細胞やその他の物質が自由にかつ十分に体中に運ばれ、特に標的となる病気の臓器に運ばれることを保証する重要なプロセスである、良好な循環を促進するのに役立つ。22 , 23 十分な身体活動は、特に、ストレスや不安感を軽減し、コントロールするのにも役立つ。この2つの状況は、病気の状態を変化させる可能性があり、COVID-19が疑われる患者や確定した患者にも存在する可能性がある。34 これらの理由から、急性の運動/身体活動は、特に循環系と組織の間の白血球の交換を促進することに関連して、免疫系を強化する重要な要素であると考えられている。35
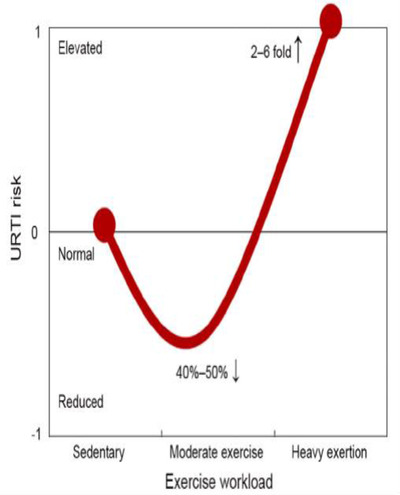
免疫系を抑制し、炎症性サイトカインを増加させる可能性のあるストレスホルモンは、中強度の運動中にも放出されるが、身体活動が1日60分未満の比較的短い時間で行われた場合には、臨床的に重要な高レベルには達しない。35これに対して、長時間の激しい有酸素運動(60分以上)や激しい運動、競技会などでは、生理的、代謝的、心理的ストレスが生じ、いずれも一過性の免疫機能障害、炎症性バイオマーカーの上昇、酸化ストレス、筋肉の損傷、尿路結石のリスク上昇と関連している(図2参照)。35 具体的には、このような活動は、唾液中の免疫グロブリンA(IgA)分泌量の抑制、NK細胞溶解活性の低下、T細胞およびB細胞機能の低下、活動後2週間目までの尿路感染症リスクの2〜6倍の増加につながる可能性がある。35 したがって、高リスクのCOVID-19症例、COVID-19が疑われる症例、COVID-19が確認された症例では、長時間の激しい身体活動は控えるべきである。
図2 運動負荷と上気道感染症のリスクとの関係を示すJカーブモデル
4.3. 睡眠
睡眠は必須の生理的プロセスであり、免疫系を含む身体の多くのシステムに重要な回復作用と調節作用を及ぼすことがわかっている。36 , 37 多くの研究により、全睡眠(特に急速眼球運動)を欠くと、免疫細胞の亜集団(CD4+、CD8+、NKなど)の割合やサイトカインレベル(IFN-g、TNF-a、IL-1など)など、免疫系のさまざまな要素が変化する傾向があることが明らかになっている。37 短期的な睡眠不足も長期的な睡眠不足も、転写活性の増加を介して、IL-6,CRP、場合によってはTNFなどの多くの炎症性マーカーの産生増加と相関していることがわかっている。38 メタアナリシスによると、睡眠障害の解消に伴い、IL-6およびCRPレベルの絶対的な改善が見られ、これは十分な有酸素運動や健康的な食生活への介入に伴う絶対的なプラスの変化と同等であることがわかっている。38 膨大な証拠から、十分に回復可能な睡眠が、特にウイルス性の感染症に対する免疫力の構築と維持に果たす役割が強調されている。31 , 37
特に、COVID-19が確認された症例では、睡眠不足が患者のCXCL9レベルを上昇させる傾向があることが、これまでの研究で明らかになっている。XCL9は、リンパ球の浸潤を増加させる物質であり、炎症性のNLRP3インフラマソームの活性化にも関与している。11 したがって、睡眠の量や質の低下は、COVID-19症例の回復の遅れや重症化につながる可能性がある。さらに、十分な睡眠は、メラトニンの十分な分泌を確保する。メラトニンは、抗炎症作用を示す分子であり、ウイルス感染時の酸化的肺傷害や炎症細胞の動員を抑えることで、コロナウイルスの病原性を低下させる役割を果たしている可能性がある。11 睡眠不足は、高カロリーの食べ物を欲しがる傾向があること、39 身体活動のために蓄えられるエネルギーが減少すること、40 薬物乱用が増加することから、間接的に免疫反応の低下と関連している。41
4.4. タバコの使用と物質乱用
初期の研究では、喫煙が SARS-CoV-2 への感染を防ぐ要因となる可能性が示唆されていたが、より明確な研究ではそれが覆されている。42 , 43 最近の研究では、喫煙者は非喫煙者に比べて COVID-19 による重症化の可能性が高いことが指摘されている。43 入手可能な一般的な医学情報では、タバコ製品やその他の乱用物質(オピオイド、メタンフェタミン、大麻など)にさらされると、体内に大量の炎症性細胞が放出される傾向があり、身体、特に肺組織にダメージを与えるため、COVID-19のようなウイルス感染症に罹患したり、関連する合併症(肺炎や急性呼吸窮迫症候群など)を発症したりするリスクが高まることも示唆されている。44 , 45 , 46
喫煙は、感染源を問わず、感染症患者の生存率に悪影響を及ぼす傾向があるという研究結果がある。45 加えて、COVID-19と同じ科のコロナウイルスによる他の感染症の発生状況から、特にタバコの喫煙が直接的または間接的に感染リスク、予後不良、感染者の死亡率の上昇に寄与している可能性が示唆されている。45 成人喫煙者は、Streptococcus pneumoniae(肺炎球菌)Neisseria meningitidis(髄膜炎菌)Haemophilus influenzae(インフルエンザ菌)Legionella pneumophila(肺炎レジオネラ)など、いくつかの細菌性病原体による呼吸器感染症のリスクが高くなっている。47 したがって、COVID-19ウイルスに感染した喫煙者は、二次的な細菌感染症を発症するリスクが高くなるのは当然のことである。さらに、中国で行われた専門家による研究では、喫煙歴のあるCOVID-19患者は、COVID-19による肺炎を発症するリスクが14%高く、喫煙していない患者と比較して、病状がIII期(重症)に進行し、最終的に死亡する確率が14倍高いことが観察された48。48
同様に、タバコの使用は、あらゆるレベルで呼吸器系に影響を与えることが観察されている。特に、上気道から異物(ウイルスなど)を排除する粘膜繊毛の働きが低下することで、鼻腔の免疫機能に影響を与える。48 , 49 タバコ製品への曝露はまた、自然免疫系の重要な機能を広く抑制し、その結果、あらゆる感染源からの感染に対する免疫反応が不十分になる可能性がある。49 非喫煙者とタバコ使用者の鼻腔スクレイプ生検を用いた研究では、タバコ使用者において遺伝子レベルでの広範な免疫抑制が見られた。特に、電子タバコ使用者の肺胞マクロファージでは、わずか20回の吸引から2時間後に、炎症に関与する遺伝子を含む60以上の遺伝子の発現が変化していた。49 間接的には、タバコの使用者は指で口を触ることが多いため、COVID-19に感染するリスクが高まる。49 また、タバコをやめることと、COVID-19の併存する可能性のある疾患(心血管疾患、糖尿病など)の臨床結果が良好になることとの間には正の相関関係があることが研究で示されており、ひいては予後の改善につながる可能性がある。48
アルコールのような他の物質の摂取も、COVID-19 のようなウイルス感染症の管理において予後不良と関連している。アルコールの使用、特に大量使用は、免疫力を低下させ、ウイルス感染症への感受性を高め、COVID-19の合併症として考えられる急性呼吸窮迫症候群のリスクを高める傾向がある。50 間接的には、アルコール摂取は、孤立したCOVID-19患者の自殺のリスクを高める可能性があり、また、COVID-19の症例管理において重要となるような、人々の思考、判断、意思決定、行動を変化させる可能性がある。50 また、アルコールは、物理的な距離を置く、ロックダウンする、自己隔離するといった感染予防・管理ガイドラインを遵守する能力に影響を与える可能性がある。これらの理由から、アルコールの消費量は、推奨される安全基準の範囲内で、男女ともに1週間に標準14ユニットを超えないようにし、1週間に14ユニットも飲む場合は3日以上に分けて飲むようにしてほしい。51 タバコ製品やその他の有害物質は、すべての人が避けるべきであるが、特にCOVID-19の疑いがある場合や確定した場合には避けたほうがよいであろう。
4.5. ストレス
COVID-19のような伝染性の高い病気を管理することは、多くの人にとって深刻な課題となる。疾病管理のルール(自己隔離や身体的距離を置くなど)の遵守、服薬、症状への対応、現在のライフスタイルの変更、疾病に伴うスティグマの可能性の考慮などの経験は、COVID-19のような疾病を持つ患者にとって、急性および慢性的なストレスの原因となる可能性がある。52 ストレスは、日常的な緊張や変化、プレッシャーに対する心身の反応であるため、このような経験が多すぎると、特定の疾患に対して身体が適切に反応することが難しくなる。52 慢性的なストレスと、ウイルス感染症、心血管疾患、2型糖尿病、喘息、胃潰瘍などの病気の増加や進行との間に直接的な関係があることを示す科学的証拠は数多くある。17 , 53 慢性的なストレスに反応して通常分泌されるホルモンであるコルチゾールは、免疫制御を乱す可能性があることが示されており、特にIL-6などの炎症性サイトカインの増加や、カテコールアミンおよびサプレッサーT細胞の抑制と関連している。11, 34, 54 また、慢性的なストレスは、感染症に対する二次抗体反応を低下させることが観察されている。51 長時間のストレスはまた、ヒスタミンの放出を引き起こす傾向がある。ヒスタミンが過剰に放出されると、気管支が狭くなり、重度の COVID-19 に起因する呼吸困難が悪化する。54 また、ストレスは、免疫系に間接的な影響を及ぼすことがある。というのも、ストレスに対処するために、大量のアルコール摂取、喫煙、不健康な食事など、不健康な行動による対処戦略をとることがあるが、これは逆効果になる可能性があるからである。32 , 49
隔離病棟に入院しているCOVID-19患者を対象に心理評価を行った研究では、入院初期に約48%の患者に心理的ストレスが見られ、そのほとんどが病気に対する感情的な反応によるものであった。29 このような状況は、患者の免疫反応を妨げ、病状を悪化させる可能性がある。そのため、専門家は、COVID-19 が確認されたすべての患者について、心理的ストレスを評価し、そのような患者のストレスを防止または管理するための適切な措置を講じるべきであると勧告している。29
4.6. 心理的な幸福感と社会的なつながり
関連文献によると、ポジティブな心理的幸福、社会的つながり、病気(特に感染症)に対する人間の 免疫反応の改善には関連性があり、一方、心理的不幸は免疫系の機能低下と関連している。54 COVID-19患者の心理的幸福度を評価した研究では、多くの患者が後悔や恨み、孤独感や無力感、抑うつ、不安や恐怖症、イライラ、睡眠不足、パニック発作などの心理的症状を抱えていることが観察された。29 このような心理的な病状は、病状に対する効率的な免疫反応を阻害する可能性があることを示す証拠がある。54 また、孤立感や孤独感(理由を問わず)は、あらゆる原因による死亡率や罹患率の増加と関連することが研究で示されている。31 COVID-19 が疑われる、または確定した症例の管理に不可欠な戦略である物理的な距離の取り方は、患者が重要な社会的支援を得られずに孤立したり、孤独になったりした場合、逆効果になる可能性がある。34 したがって、COVID-19 症例の管理においては、物理的な距離の取り方のルールを守りつつ、社会的なつながりを(様々な革新的な方法で)維持することが、より生産的であると考えられる。
アルツハイマー病患者を対象とした研究では、一定期間が経過すると、同伴者を得た患者は得られなかった患者に比べて免疫反応が強くなることが観察された。この免疫反応の強さは、同伴者と社会的なつながりを持った患者のポジティブな心理的変化と関連していることが注目された。54 メタアナリシスの結果によると、ネガティブな感情スタイルを持つ人は、ポジティブな感情スタイルを持つ人に比べて、免疫システムが弱く、感染症にかかるリスクが高いことがわかった。54 他の研究では、NK細胞、食細胞、CD3+、CD4+、CD8+、CD4+/CD8+比、遊離コルチゾールの血清レベルの変化から、ポジティブな心理的幸福(PWB)と強い社会的つながりを持つ人は、感染症に対する免疫反応が良好であることが示されている。54 PWBを高める対策として、宗教的な対処や社会的な支援・つながりも、HIV/AIDSなどのウイルス感染症と生きる人々の免疫反応を改善するために有効な対策であることが示されている。54
感情の喚起(社会的につながっているときによく見られる)は、可溶性腫瘍壊死因子受容体II型(sTNF-RII)CRP、インターロイキン1受容体拮抗薬などの炎症のバイオマーカーの血中濃度を調整することで、体内の炎症プロセスに良い影響を与えることがわかっており、その結果、感染症の罹患率や重症度を低下させることができる。54 一方、うつ病などの心理的な不健康は、細胞性免疫反応の低下と関連しており、その結果、感染症からの回復が遅れたり、創傷治癒が長引いたりする。51 そのため、専門家は、COVID-19 が疑われる症例や確定した症例の精神的・心理的状態を定期的に評価し、モニタリングし、最適化することを提唱している。29 , 54
5. COVID-19 に対する推奨される生活習慣の介入
したがって、すべての人、特にCOVID-19(ステージ1および2)が疑われる人と確定した人に推奨される生活習慣介入ガイドラインについては、表1 これらの推奨事項は、COVID-19管理における包括的な支持療法の中核をなすべきである。
表1 COVID-19 に対する推奨生活習慣介入指針
| ライフスタイルカテゴリー | 推奨事項 |
|---|---|
| 栄養 |
|
| 身体活動 |
|
| 寝る |
|
| 有害物質 |
|
| ストレス管理 |
|
| 社会的つながり |
|
| ポジティブ心理学 |
|
この論文は、COVID-19公衆衛生上の緊急対応の一環として、PubMed Centralを通じて自由に利用できるようになっている。公衆衛生上の緊急事態が続いている間は、原典の出典を明記した上で、どのような形式や手段であっても、無制限に研究の再利用や分析に使用することができる。
6. 結論
COVID-19のような壊滅的な疾患の管理には、可能な限り最良の結果を保証するために、包括的かつ学際的なアプローチが必要であり、既知の証拠に基づく治療法をすべて採用する必要がある。COVID-19の治療法はまだ確立されていないため、宿主の免疫系を最適化することが、この病気と闘い、その合併症を抑え、死亡率を低下させるための重要な戦略となるはずである。健康的な食生活、定期的な身体活動、十分な睡眠、良好なストレス管理、タバコや有害物質の回避、ポジティブな心理的幸福、友人・家族・同僚との健全な社会的つながりなど、健康的なライフスタイルを粘り強く実践することで、多様な疾患、特にCOVID-19のようなウイルス由来の疾患に対する免疫反応の有効性が大幅に改善されることを示唆する証拠がいくつかある。
ライフスタイル医学は、COVID-19の一次予防、二次予防、三次予防において重要な役割を果たす。COVID-19発症前の一次予防では、健康的なライフスタイルを実践することにより、宿主の免疫力が向上し、感染症に対して善戦できるようになる。また、重篤な疾患や死亡のリスクが高い基礎的な健康状態を予防、治療し、必要に応じて阻止、回復させることができる。二次予防は、COVID-19の管理において適切な生活習慣病の中核的な側面を維持し、感染制御ガイドラインで認められていることである。これにより、病気の進行と重症度をコントロールし、回復期間を短縮し、全体的な病気の予後を改善する可能性が高い。三次予防、COVID-19 回復後、そして新たなエビデンスも、健康的なライフスタイルが COVID-19 回復者の身体的、心理的、精神的な健康全般に好影響を与えることを裏付けている。
COVID-19の管理においては、結果を最適化するために、肺や心臓のリハビリテーションなどの他の管理方法と併せて、ライフスタイルへの介入を集学的アプローチの一部として行うべきである。したがって、COVID-19の疑いのある人、疑いのある人、確定した人、すべての人に、日常生活の中で健康的なライフスタイルを実践することを推奨する。このような対策を一貫して行えば、リスクのある症例の罹患率、重症度、合併症、回復期間、致死率が大幅に減少するはずである。しかし、社会経済的地位や環境条件などの要因により、すべての人が特定の生活習慣を一貫して実践できるわけではないため、SARS-CoV-2に感染するリスクが最も高い人々を支援するためには、制度や政府の大幅な変更が必要となる可能性があることを指摘しておきたい。このCOVID-19の時代には対面での診察は安全ではないかもしれないので、COVID-19の無症候期および臨床初期段階(ステージIおよびII)の管理には、バーチャルグループでの診察の採用も推奨する。55 この相談方法は、COVID-19に感染するリスクが高いだけでなく、転帰が悪く致死率の高い重症化のリスクが高い他の患者、特に慢性的な基礎疾患を持つ患者の継続的かつ協調的なケアのためにも強く推奨される。このようなパンデミックでは、世界中の医療システムが限界に達しているため、彼らの通常のケアも困難になる可能性がある。また、COVID-19患者の民族性と死亡率の上昇との関連性を示す証拠も出てきており、黒人、アジア人、少数民族(BAME)の患者は予後が悪いとされている。56 BAMEコミュニティにおけるCOVID-19の転帰の悪化に関連する併存疾患とその要因となる生活習慣は、社会経済的地位の低さ、劣悪な住居、環境への暴露と関連していることが多い。これらは政策に重要な意味を持ち、これらの要因を調整すれば、これらの人々のリスクが大幅に減少する可能性がある。ベームコミュニティの転帰を悪くする他のすべての要因を理解するためには、さらなる研究が鍵となる。
