コンテンツ
- MATH + PRTOCOL (for patients admitted to the ICU)
- 1. メチルプレドニゾロン
- 2. アスコルビン酸(ビタミンC)
- 3. 完全な抗凝固療法
- 4. 強く推奨 イベルメクチン
- 5. 夜間にメラトニン
- 6. カルシフェジオール
- 7. チアミン
- 8. ASA(アセチルサリチル酸)
- 9. ビタミンB群
- 10. マグネシウム
- 11. ファモチジン
- 12. (オプション) ドキシサイクリン
- 13. (オプション)(重症の場合は考慮する)。抗セロトニン剤
- 14. (オプション) アトルバスタチン
- 15. (オプション) Vascepa、LovazaまたはDHA/EPA 4g/日
- 16. 推奨しない アジスロマイシン
- 17. 推奨しない レムデシビル
- 18. 推奨しない モノクローナル抗体
- 19. お勧めしない トシリズマブ
- 20.抗生物質
- 21. EUVOLEMIAを維持
- 22. 低血圧には早期にノルエピネフーリンを投与
- 23. 呼吸器サポートのエスカレーション(ステップ)
- 24. サルベージ処理
- 25. マクロファージ活性化症候群(MAS)の治療
- 26. モニタリングの実施
- 27. ICU後の管理
- 28. 入院後の退院管理
- 29. メンタルヘルスの維持と誤報パンデミックの回避
MATH + PRTOCOL (for patients admitted to the ICU)
https://www.evms.edu/media/evms_public/departments/internal_medicine/EVMS_Critical_Care_COVID-19_Protocol.pdf
イースタンバージニア医科大学
医学教授、肺・クリティカルケア医学部長
ポール・マリク、MD、FCP(SA)FRCP(C)FCCP、FCCMによって開発され、アップデートされた。
2020年12月27日
これは、最良の(そして最新の)文献に基づいたCOVID-19に対する我々の推奨するアプローチだ。これは非常にダイナミックなテーマであるため、新しい情報が入り次第、ガイドラインを更新していく予定である。
EVMS COVIDウェブサイト
https://www.evms.edu/COVID-19/medical_information_resources/
Short url: evms.edu/covidcare

免責事項
本書に記載されている情報は、COVID-19の予防と治療に関する世界の医師へのガイダンスとして提供されている。私たちのガイダンスは、医療専門家がCOVID-19に対するアプローチを策定する際にのみ使用されるべきものだ。患者は治療を開始する前に必ず医師に相談すること。
[195,196]
1. メチルプレドニゾロン
80mg装填し、その後40mgを12時間ごとに12時間ごとに少なくとも7日間、ICUから退院するまで投与する。CRPが上昇している患者または臨床状態が悪化している患者には、80mgq12時間ごと(その後125mgq12時間ごと)に増量し、その後適宜漸増する。[177-189] メチルプレドニゾロン250-500mg/日のパルス投与が必要な場合がある[187] 。
メチルプレドニゾロンは、再発/再発を防ぐために酸素を中止した後、2週間かけてゆっくりと離乳させるべきである。免疫マーカーの調節異常のプロファイルに対するコルチコステロイドの効果は、図11に明確に示されている。[197]
2. アスコルビン酸(ビタミンC)
50mg/kg q 6時間ごとに6回、少なくとも7日間、および/またはICUを退室するまで投与する[43,51,52,198-207]。重症患者、進行性呼吸不全の患者、および救済療法としてメガドーズビタミンCを考慮すべきである:ビタミンC 25gを200-500ccの生理食塩水に4-6時間かけて12時間ごとに4-5日間投与し、その後3gを1時間ごとに6時間ごとに静脈内投与して合計7-10日間の治療を行う [208] (https://www.youtube.com/watch?v=Au-mp6RZjクロロキン も参照)。
メガドーズのビタミンCは、ARFおよびESRD患者では安全であると思われる。CRF患者では、12.5gを1時間に1回12時間間隔で投与することが適切な妥協点かもしれない[209] 、Lankadevaらの研究では、メガドーズのビタミンCは腎皮質血流と腎皮質pO2を増加させた;シュウ酸塩結晶は検出されなかった[208]。
経口吸収は可飽和輸送によって制限されており、PO投与で適切なレベルに到達することは困難だ。しかしながら、ビタミンCの静脈内投与ができない場合には、4~6時間ごとに1gの用量でPOビタミンCを投与してもよい。
3. 完全な抗凝固療法
禁忌でない限り、D-ダイマーが3-5 X ULNを超える患者およびD-ダイマーが上昇している患者には、エノキサパリンによるFULL抗凝固療法(ICUへの入院時)すなわち、1mg kg s/c q 12時間ごとの投与(CrCl < 30mls/minで用量を調整)を推奨する。
ヘパリンはCrCl<15ml/minで投与することを推奨する。その他のICU患者には、中用量の抗凝固療法;エノキサパリン0.5mg/kgを12時間ごとにq12回投与することを推奨する。観察研究では、完全な抗凝固療法がCOVID-19入院患者の死亡率を低下させることが示唆されているが [160,162,163,165-173,210]、NIH(アメリカ国立衛生研究所)(アメリカ国立衛生研究所)のACTIV抗凝固療法試験では、最近、重篤なCOVID-19患者の登録を一時停止した(プレスリリース)。この試験の詳細と結果は保留されているが、重度の微小血管血栓症および大血管血栓症のリスクが最も高い患者に対しては、完全な抗凝固療法を行うことを推奨している。我々の経験では、完全MATH+プロトコルで治療された患者では出血の増加は観察されていない。COVID-19は、血管炎(出血のリスクを増加させる)を引き起こし、血管障害を制限するためにコルチコステロイドとビタミンCの両方が必要であることに注意すべきだ。さらに、ビタミンCはコラーゲンの合成に必須条件であり、ビタミンC欠乏は古典的に血管出血と関連している[51,52] 。 [211-213] 患者の腎クリアランスが増大しているため、標準的なLMWHの投与量にもかかわらず抗Xa活性が低下している可能性がある[214] したがって、過少投与と過剰な抗凝固のリスクを減らすために、抗Xa活性を0.6-1.1 IU.mlを目標にモニタリングすることを推奨する。
注:SaO2の低下と補助酸素の必要性は、抗炎症治療を開始するきっかけとなるべきである(図2参照)。
注:アスコルビン酸とコルチコステロイドの早期中止は、臨床的な悪化を伴うリバウンド効果をもたらす可能性が高い。
追加治療の構成要素(フルモンティ)
4. 強く推奨 イベルメクチン
0.2mg/kgを1日目と3日目に投与する;反応が悪い場合は5日目と7日目に繰り返す(上記の方法を参照)。14,17-19,87,90-97,153-155,215-221]
イベルメクチンは強力な抗ウイルスおよび抗炎症作用を有することに注意。表1および図10を参照のこと。
5. 夜間にメラトニン
10mg(最適量は不明)
6. カルシフェジオール
0.2~0.5mg(25OHビタミンD)
[98] これに続いて、退院まで週に1回、カルシフェジオール0.2mgを投与すべきである。カルシフェジオールが利用できない場合は、ビタミンD3(コレカルシフェロール)20,000~60,000IUを単回経口投与し、その後退院まで毎週20,000IUのD3を補充する。
ビタミンD3が25OHのビタミンDに変換されるまでには何日もかかる; [222] これが、重度のCOVID-19で入院している患者におけるD3の有用性の欠如を説明することができる。[223]
7. チアミン
200mgを12時間ごとに3~5日間点滴静注し、その後毎日200mgを投与 [224-229] チアミンはサイトカインストームを和らげる役割を果たしているかもしれない。[225]
8. ASA(アセチルサリチル酸)
325 mg. COVID感染は、重度の血小板活性化をもたらし、重度の原血栓状態に寄与し、炎症反応を増加させる[174-176]が、ASAとヘパリンの両方を投与されている患者では重大な出血のリスクが高まるため、ASAは出血のリスクが高い患者には使用すべきではない。さらに(以下に記載するように)患者はファモチジンを同時に投与すべきである。
9. ビタミンB群
10. マグネシウム
2g stat IV。Mgを2.0~2.2mmol/lの間に維持する。[84]低マグネシウム血症(サイトカインストームを増加させ、Qtcを延長させる)を予防する。[230-232]
11. ファモチジン
40mg BID(腎障害では20~40mg/日)[103-109].
12. (オプション) ドキシサイクリン
100mgを1日5日間投与する。ドキシサイクリンは、イベルメクチンと併用すると相乗的な抗ウイルスおよび抗炎症作用を有する広汎な抗生物質である。[21,88,93,233]
13. (オプション)(重症の場合は考慮する)。抗セロトニン剤
血小板の活性化はセロトニンの放出をもたらし、これは「サイトカインストーム」に寄与する可能性がある。[234]従って、セロトニン受容体遮断薬シプロヘプタジン4-8mg PO q 6時間を考慮すべきである。
14. (オプション) アトルバスタチン
80mg/日。スタチンは、多面的な抗炎症作用、免疫調節作用、抗菌作用、および抗ウイルス作用を有する。さらに、スタチンはPAI-1の発現を低下させる。シンバスタチンは、高炎症性ARDS表現型の死亡率を減少させることが実証されている。[235]
予備的データは、アトルバスタチンがCOVID-19患者の転帰を改善する可能性を示唆している[236-240] 多数の薬物-薬物相互作用のため、シンバスタチンは避けるべきである。
15. (オプション) Vascepa、LovazaまたはDHA/EPA 4g/日
(上記参照)
16. 推奨しない アジスロマイシン
今日までの最良の情報は、アジスロマイシンがCOVID-19患者においてほとんど有益でないことを示唆している[151,241,242]。
17. 推奨しない レムデシビル
この薬は、現段階では効果がない。
18. 推奨しない モノクローナル抗体
回復期の血清[243,244]またはモノクローナル抗体。[245]
19. お勧めしない トシリズマブ
現在、5件のRCTSでトシリズマブの臨床的有用性が実証されていない。[246-250] 調節障害された炎症性メディエーターのプロファイルに対するIL-6阻害薬の効果を考慮すると、この知見は驚くべきものではない(図11参照)。[194]
20.抗生物質
プロカルシトニン値と呼吸培養(気管支鏡検査は行わない)に基づいて上乗せ細菌性肺炎が疑われる場合は、広汎な抗生物質を投与する。過剰炎症と免疫抑制のパラドックス(CD14単球上のHLA-DRの大幅な減少、T細胞機能不全、CD4およびCD8数の減少)により、二次的な細菌および真菌感染(カンジダ種およびアスペルギルス種)およびウイルスの再活性化が珍しくない。[251-253] 低CD4数は重度のCOVID-19感染の典型であるが、PJP感染は報告されていない;したがって、PJP予防は必要ない。
21. EUVOLEMIAを維持
(これは非心原性肺水腫ではない)。インフルエンザのような症状を伴う「症状期」(6~8日)が長引くため、患者の体液量は減少している可能性がある。理想的には非侵襲的な血行動態のモニタリングを行いながら、500mlの乳酸リンガーのボーラスによる慎重な水分補給が必要となることがある。明らかな血管内容積過負荷がない限り、利尿薬は避けるべきである。低カリウム血症を避ける。
22. 低血圧には早期にノルエピネフーリンを投与
しかし、サイトカインストームにもかかわらず、血管拡張性ショックは、合併症のないCOVID-19(細菌性敗血症を合併していない場合)では明らかにまれであることを理解すべきである。これは、血管拡張性ショックに「必要」であるTNF-αが最小限にしか上昇しないという事実に起因しているようである。
23. 呼吸器サポートのエスカレーション(ステップ)
可能な限り挿管を避けるようにしてほしい(図12参照)。
- 動脈酸素飽和度が低い特許では、静脈乳酸値と中心静脈酸素飽和度(ScvO2)に従う。
- N/C 1-6 L/min
ハイフロー鼻カニューレ(HFNC)は60~80L/minまで対応可能 - 吸入型フロラン(エポプロステノール)の試験
- 発音の試み(協調的再配置発音) [254,255
- 挿管 … エキスパートによる挿管; 迅速なシーケンス。袋詰めなし、フルPPE。クラッシュ/緊急挿管は避けるべきである。
- 保護換気;運転圧力をできるだけ低くし、PEEPをできるだけ低くする。運転圧力を15cm H2O未満に保つ。
- 自己抜管を防ぐために適度な鎮静を行う。
- 吸入型フロラン(エポプロステノール)の試験
- 横向きのポジショニング。
HFNCを使用することでウイルス感染のリスクが高まることが懸念されている。しかし、この懸念を裏付ける証拠はない。HFNCは挿管や機械換気よりも患者と医療システムにとってより良い選択肢である。CPAP/BiPAPは、特にCOPDの増悪や心不全のある患者に使用されることがある。
COVID-19を有する患者のサブグループは、非常に急速に悪化する。これらの患者では挿管と機械換気が必要になることがある。
表2:メチルプレドニゾロン、デキサメタゾン、ヒドロコルチゾンの比較-数 Need to Treat (NNT)
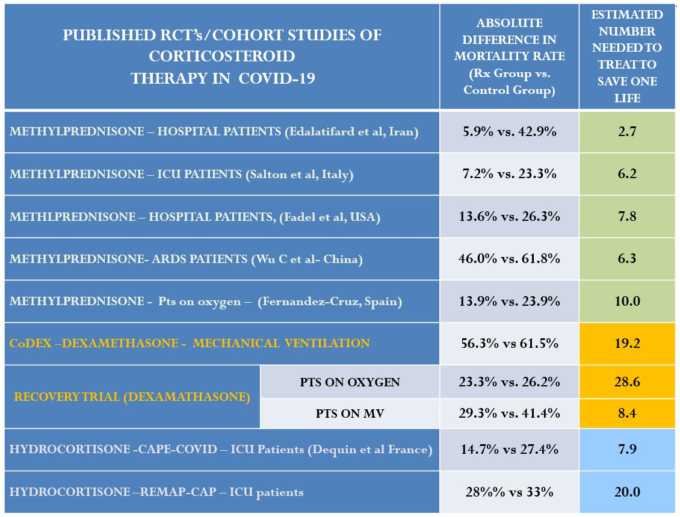
図11. 免疫調節療法に応答した循環中のCOVID-19関連バイオマーカーの比較[197]。
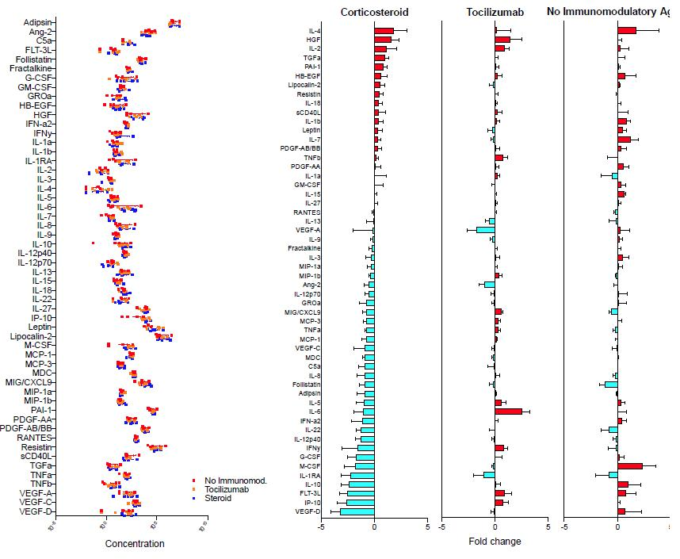
図12.
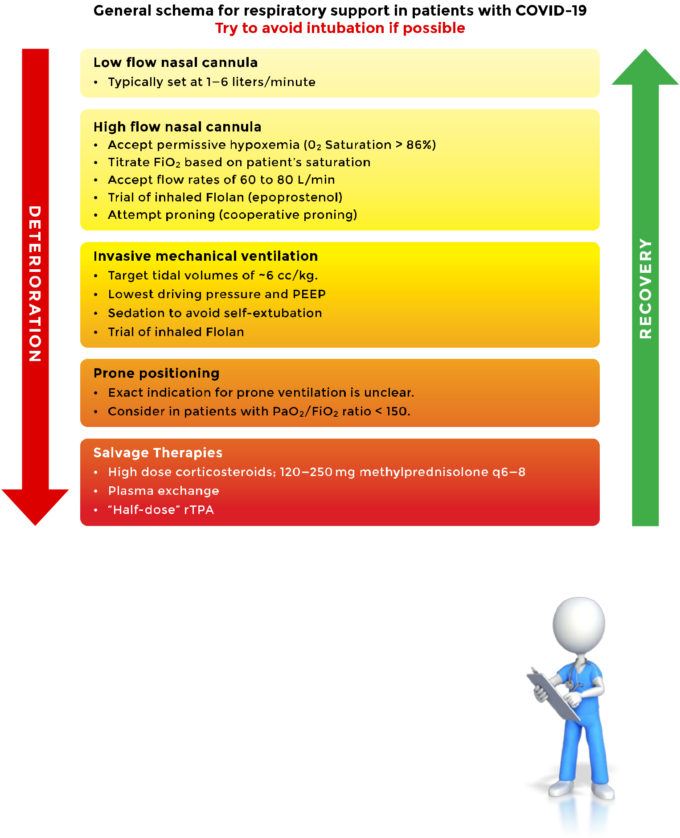
24. サルベージ処理
- 高用量ボーラスコルチコステロイド;250-1000mg/日 メチルプレドニゾロン [185,187]
- 血漿交換 [256-262]。副腎皮質ステロイド治療にもかかわらず酸素化不全が進行している患者や重度のMAS患者では考慮すべきである。患者は5回までの交換を必要とすることがある。交換にはFFPが必要である;「悪いユーモア」を取り出すよりも「良いユーモア」を取り戻すことが重要であるように思われる。
- 重症患者では、救済療法としてメガドーズのビタミンCを検討すべきである:ビタミンC 25gを200-500ccの生理食塩水に4-6時間かけて12時間ごとに12回、3-5日間投与し、その後3gを6時間ごとに静脈内投与して合計7-10日間の治療を行う。
- デッドスペース換気が大きく、十分な微小換気にもかかわらずPaCO2が高い患者では、肺微小血管血流を改善するために「半用量rTPA」を検討する;25mgのtPAを2時間かけて投与し、その後22時間かけて25mgのtPAを注入し,0.9mg/kgを超えない量を投与した後、完全な抗凝固療法を行う。
- 吸入一酸化窒素(またはエポプロステノール)とアルミトリン(10~16ug/kg/min)の併用。選択的肺血管拡張剤である吸入一酸化窒素と特異的肺血管収縮剤であるアルミトリンの併用は、重症COVID-19「肺炎」患者における重症V/Q不一致を改善する可能性がある。[265-268]
- ECMO [269,270]。「典型的なARDS」とは異なり、COVID-19の患者は治癒期には進行しない。むしろ、COVID-19患者は重度の線維増殖期と人工呼吸器依存症に進行する可能性がある。これらの患者でのECMOはほとんど目的を果たさないであろう。しかしながら、ECMOは、挿管後7日以内に開始すれば、重度の単臓器不全(肺)患者の生存率を改善する可能性がある。[271]
有効性が証明されていない/有益性がないサルベージ治療。
- 回復期血漿/モノクローナル抗体。4つのRCTでは、回復期血漿の使用による臨床的有用性が証明されなかった。243,244,272,273] イーライリリー社は、モノクローナル抗体が入院患者における臨床効果を示さなかったため、ACTIV-33の臨床試験を中止した[274] 。211] さらに、SARS-CoV-2に対する抗体を投与することは、ウイルスがすでにDEAD(肺相)になっている場合には無意味に見える。さらに、IgGは組織への浸透性が悪く、粘膜免疫に必要な粘膜下濃度に到達する可能性が低い大きなタンパク質である。[276]
- ヤヌスキナーゼ阻害薬はサイトカイン発現をダウンレギュレートし、この疾患に役割を持っている可能性がある。277-279] バリシチニブとレムデシビルの併用療法の役割は不明である[280]。
- 線維化が進行している患者では、コルチコステロイドとの抗線維化療法の併用を考慮すべきである。281-284] しかし、MATH+プロトコルのすべての薬剤とは異なり、ピルフェニドンとニンテダニブには複雑な副作用と薬物相互作用があり、これらの薬剤を使用した経験のある肺専門医によって処方されるべきであることを認識すべきである。
- サイトカイン吸収・濾過フィルターを用いたCVVH/D [285,286] この治療戦略は、極めて限定的な役割を持っているように思われる。
25. マクロファージ活性化症候群(MAS)の治療
- 特に重度のCOVID-19患者では、サブグループの患者がMASを発症する。288-291] MASの発症におけるIL-1とIL-6の役割は不明である。
- フェリチン>4400 ng/mlはMASの診断と考えられている。他の診断的特徴としては、AST/ALTおよびCRPの上昇、および進行性の多臓器不全が挙げられる[292]。
- “高用量コルチコステロイド” メチルプレドニゾロン120mgを6~8時間ごとに6~8回、少なくとも3日間投与した後、フェリチン、CRP、AST/ALTに応じて離乳させる。副腎皮質ステロイドの離乳前にフェリチンを少なくとも15%減少させる必要がある。
- 血漿交換を考慮する。
- IL-1(アナキンラ)とIFNγ(エマパルマブ)の阻害の役割は不明である(NCT04324021)。
26. モニタリングの実施
- 入院時。プロカルシトニン(PCT)CRP、BNP、トロポニン、フェリチン、好中球-リンパ球比、D-ダイマー、Mg。CRPとD-ダイマーは重要な予後マーカーである[293]。
- 毎日。CRP、フェリチン、D-ダイマー、PCT。CRPとフェリチンは重症度に密接に関連している(フェリチンはCRPに遅れをとる傾向があるが)。初期のCRP値の高さは、肺病変の程度およびCTスコアと密接に関連している。[295]
- ビタミンCの静脈内投与を受けている患者では、アキュチェック™ POCグルコースモニターは、血糖値が急激に高くなることがある。したがって、血糖値を確認するために、検査室でのグルコース測定を推奨する。[296,297]
ICU 入室時のCTは、組織性肺炎の重症度/程度の判定[298]や市中堂スコアの算出に有用である[299,300]。 - 患者は重度の「敗血症性」心筋症および/またはCOVID-19心筋炎を発症する可能性がある。[301,302]
27. ICU後の管理
- a. エノキサパリン 40-60 mg s/c 毎日
- b. メチルプレドニゾロン40mg/日、その後ゆっくりと離乳させ、CRPと酸素の必要量に応じて – 再発・再発を防ぐために酸素を中止した後は2週間かけて離乳させる。
- c. ビタミンC 500mg PO BID
- d. メラトニン 3-6 mg 夜間
- e. VASCEPA(高純度EPA製剤)、LOVAZA(オメガ3酸エチルエステル)またはDHA/EPA 4g日(炎症の解消に重要)
28. 入院後の退院管理
a. 患者は退院後の血栓塞栓イベントのリスクが高い。
[303] 高リスクの患者では、拡張血栓予防薬(DOACで?リスク因子には以下が含まれる:[304]
- Dダイマーの増加(>3倍ULN
- CRPの増加(ULNの2倍以上) [305]
- 年齢 > 60歳
- 長時間の固定
b. COVID-19後症候群(Long haul syndrome)
長引く倦怠感、頭痛、全身倦怠感、関節痛、呼吸困難、胸痛、認知機能障害を特徴とする[306-311] 患者の最大50%がCOVID-19後に長引く疾患を経験する。COVID-19後の症候群は急性感染後も数ヵ月間持続することがあり、患者のほぼ半数がQOLの低下を報告している。
神経学的症状は、重度のCOVID-19病によくみられる微小および/または大血管血栓性疾患に関連している可能性がある。[287] 感染後3ヵ月の脳MRIでは、55%の患者で微小構造の変化が示された。[312] 敗血症性ショックから回復した患者と同様に、[313] プロおよび抗炎症性サイトカインの上昇を伴う免疫障害の長期化(数ヶ月)がCOVID-19後の症候群に寄与している可能性がある。したがって、退院前にCRPを測定すべきであり、CRPが上昇している患者にはコルチコステロイドの漸減コースを考慮すべきである。それは、オメガ3脂肪酸と同様に、コルチコステロイドはProtectin D1とResolvin D4を含むプロ分解脂質の発現を増加させることが実証されており、注目に値する。[314]
考慮すべき他の介入には以下のものがある。
- 最近では、イベルメクチンがCOVID-19後症候群の治療に役割を持つことが報告されている。[312] イベルメクチンの抗炎症性は、この有益性を媒介している可能性がある。
- VASCEPA(高純度EPA製剤)LOVAZA(オメガ3酸エチルエステル)またはDHA/EPA 4g/日;レゾルビン産生を誘導することによる炎症の解消に重要。[112,113]
- アトルバスタチン40mg/日(レゾルビン合成を増加させる)[315]
- メラトニンを続ける。
- ビタミンDを十分に含んだマルチビタミン剤。
c. Post-COVID-19の肺線維症
COVID-19組織化肺炎から回復した患者の中には、未知数の患者が活動制限を伴う肺線維症を発症する。これらの患者は、肺線維症の専門家である肺専門医に紹介されるべきである。抗線維化療法はこれらの患者において役割を果たすかもしれないが [281-284]、この療法がより一般的に推奨されるようになるまでには、追加のデータが必要だ。
29. メンタルヘルスの維持と誤報パンデミックの回避
“コロナウイルスの誤報が一番伝染するかもしれない”
テドロス博士、WHO事務局長
- ソーシャルメディアによって拡散されるパニックと誤情報は、パンデミックそのものよりも速く移動する。あなたにできることは?
- ソーシャルメディアをできるだけ避ける;過剰なソーシャルメディアへの暴露は、不安と抑うつの可能性を高める[316]。
- 信頼できる情報源からのニュースや情報を読む(もしあれば) o 情報を確認する時間を決めておく
- 人々はCOVID-19についての虚偽の主張を共有するが、その理由の一部は、共有すべき内容を決定する際に、その内容が正確かどうかを十分に考えることができないからである。[317]
- 前向きな人たちと繋がっていよう! リモートで!
- 家族や友人と連絡を取り合うための計画を持っている。
肯定的な影響力のある人を識別して下さい…他の「心配性」との接触を制限して下さい - 孤立はエスカレートするために rumination/不安な考えを引き起こすことができる
- 他の人に向かって希望、人間性、優しさの感覚を維持する o 不安が圧倒されている場合は、専門家の助けを求める
- 自分でコントロールできることを認識する
- 他の人と接触するときはマスクを着用してほしい。
- 社会的距離を確立する;他の人から約6フィート離れた場所に立つ/座る o 大規模な集会での出席を制限する
- 病気の人との接触を排除する o 病気の場合は、仕事や学校に行かないこと。
- セルフケアを実践する
- 質の良い睡眠、バランスの取れた食事、運動
- マインドフルネス/瞑想/リラクゼーション活動

